
Jun 18, 2022 | Medizin/ Wissenschaft
Die vergangene Pandemie hat ihre Spuren in den Schulen hinterlassen. Das Leistungsgefälle der Schüler hat zugenommen, vor allem schwächere Schüler hinken hinterher und brauchen Unterstützungsangebote. Einige haben mit psychischen Problemen zu tun. Alles Aspekte, die die Lehrerschaft auffangen soll: Sie versuchen, bis zum Jahresende ihrem Stoff durchzubekommen, müssen erkrankte Kollegen vertreten, kämpfen evtl. noch selbst mit den Nachfolgen einer Corona-Erkrankung. Gleichzeitig besteht ein Lehrermangel, nahezu täglich hört und liest man in den Nachrichten, dass Lehrkräfte fehlen und das Ministerium dagegen angehen will. Kurzfristig lässt sich dieses Problem aber sicherlich nicht lösen.
Wie steht es um die Gesundheit der Lehrer, die unsere Kinder und Jugendlichen betreuen?
Laut Professorin Wesselborg1 fühlt sich jede dritte Lehrkraft überlastet, und das nicht erst seit der Pandemie. Vor allem psychische Erkrankungen bis hin zum Burnout dominieren die Krankheitstage der Lehrer. Viele berichten von Erschöpfungssymptomen. Es gibt nicht den einen Grund, der die Situation erklären würde, sondern es ist ein vielschichtiges Geschehen. Es sind die zuhauf höheren Belastungen, denen unsere Lehrkräfte ausgesetzt sind. Einerseits bringt allein schon die Tätigkeit hohe Herausforderungen: „Lehrkräfte sind in ständiger Interaktion. Während sie ihrer Kernaufgabe, der Unterrichtsgestaltung, nachkommen, müssen sie gleichzeitig mit den Bedürfnissen in der Klasse umgehen und darauf achten, alle Schüler und Schülerinnen mitzunehmen.“1 Auffällige Schüler nehmen seit Jahren zu, die Pandemie hat diesen Prozess beschleunigt. Häufig sind es nicht mal eine Handvoll Schüler in der Klasse, doch gerade diese auffälligen Schüler fordern höchste Aufmerksamkeit und Konzentration der Lehrer (zum Leidwesen der restlichen Schüler).
Natürlich sind die Menschen Lehrer geworden, weil sie für ihren Beruf brennen (oder zumindest mal gebrannt haben), sie können in der Regel mit solchen Belastungen umgehen. Wenn ein Lehrer ausgebrannt ist und keine Lust mehr auf die Schule hat, stellt sich die Frage, welche Faktoren ausschlaggebend waren, dass dieses Feuer, das Brennen für den Lehrerberuf, erlöschen ließ? Oft kommen ungünstige Arbeitsbedingungen dazu, die die Freude und das Engagement für die Schule nach und nach schmälern. Sich um die eigene Klasse zu kümmern wurde über die Jahre schon eine wachsende Herausforderung. Jetzt auch noch kranke Kollegen vertreten zu müssen, weil keine mobilen Reserven zur Verfügung stehen, hebt den Stress weiter. Konflikte mit Kollegen oder Schulleiter heizen das Geschehen und den Unmut auf die Schule zusätzlich an. Wenn in der Folge schlecht geschlafen wird, der Ausgleich über die Bewegung fehlt, keine Entspannungsphasen bestehen und ungesund gegessen wird, kann man darauf warten, dass die eigenen Ressourcen zu Ende gehen und der Körper sich inform von Krankheit wehrt.
Was können betroffene Lehrer und Schulen mit hohen Krankheitsquoten tun?
Hier gibt es eine Menge Ansatzpunkte: „Die Forschung hat gezeigt, dass der höchste Belastungsfaktor, der Umgang mit den Schülerinnen und Schülern, zugleich auch die stärkste Ressource für Lehrkräfte ist“. Unsere Empfehlung: Nutze im November den Pädagogischen Tag an Deiner Schule, um Maßnahmen für das Kollegium zu initiieren, die die Gemeinschaft und Gesundheit der Lehrerschaft an der Schule stärken. Es können beispielsweise Unterstützungsangebote in Form von gegenseitigem Feedback sein, Angebote zur Stärkung des Wir-Gefühls der Lehrermannschaft, auch die Entwicklung eines gemeinsamen Leitbildes kann hilfreich sein. Manche Schulen gehen an die Gestaltung der Arbeitsumgebung in der Schule, an eine Neugestaltung der Räume zur Schallverringerung, an Ruheräume für die Lehrer oder an andere Maßnahmen, der Kreativität sind hier keine Grenzen gesetzt. Die Ideen aus der Lehrerschaft für solche Projekte zu generieren, kann ebenfalls Aufgabe des Pädagogischen Tages sein. Es gibt auch Programme seitens der Ministerien, zudem Förderprogramme der Kassen. Gerne unterstützen wir Dich dabei, das Richtige zu finden. Einen Einblick in die Gestaltungsmöglichkeiten bekommst Du in unserem Online-Sport-Talk am 20. Juni um 16.00 Uhr. Zudem geben wir Dir Tipps, mit welchen Maßnahmen Du selbst persönlich Deine Gesundheit in die Hand nehmen und stärken kannst, psychisch wie physisch.

Mrz 18, 2022 | Medizin/ Wissenschaft
Immer mehr Menschen schlagen bei uns im Diagnostikzentrum auf, die Beschwerden nach einer Corona-Infektion haben. Sie klagen über ein „schnell außer Atem kommen“ (vor allem unter sportlicher Belastung), vermehrte Müdigkeit, teilweise auch verbunden mit Schlafstörungen und Antriebsschwäche. Schwerere Verläufe, die in Richtung einer Depression gehen, sind nicht selten.
Das veranlasste uns dazu, für die sportmedizinische Diagnostik ein spezielles Corona-Paket zu kreieren.
Ziel ist es, zunächst herauszufinden, ob die Beschwerden tatsächlich eine Folge der abgelaufenen Corona-Infektion sind oder die Ursachen mehr an der Trainingssteuerung liegen. Nicht selten kommt es vor, dass zuvor aktive Menschen, die aufgrund der Erkrankung eine Pause einlegen mussten, zu schnell in die bisherige sportliche Aktivität zurückgehen und ihren Körper damit überfordern. Genau das ist gefährlich: Denn der Herzmuskel ist nach der Krankheitsphase noch eine Zeit lang gefährdet: Wenn das Sportprogramm zu früh begonnen wird, kann sich eine Herzmuskelentzündung entwickeln.
Was ist ein Post-COVID-Syndrom (auch Long-COVID-Syndrom genannt)?
Auf der Seite des Bayerischen Staatsministeriums für Gesundheit und Pflege werden diese beiden Begrifflichkeiten als Synonym verwendet und mit der Abkürzung „PCS“ versehen. „Laut Robert-Koch-Institut definiert die Leitlinienempfehlung des britischen National Institute for Health and Care Excellence (NICE) Long Covid als gesundheitliche Beschwerden, die jenseits der akuten Krankheitsphase einer SARS-CoV-2-Infektion von 4 Wochen fortbestehen oder auch neu auftreten. Als Post Covid-Syndrom werden Beschwerden bezeichnet, die noch mehr als 12 Wochen nach Beginn der SARS-CoV-2-Infektion vorhanden sind und nicht anderweitig erklärt werden können.“1
Es wird weiter aufgeführt, dass das Krankheitsbild sehr vielfältig ist und daher eine Klassifizierung zunächst nicht einfach ist. Es können Beschwerden der Lunge auftreten, bei anderen macht der Kreislauf oder die Muskulatur Schwierigkeiten, viele klagen über Erschöpfungszustände bis hin zu einem Fatigue-Syndrom. Auch Konzentrationsschwächen und Kopfschmerzen werden in diesem Zusammenhang häufig genannt. Die Gefahr bei solchen anhaltenden Beschwerden ist, dass diese in Angstzustände bis in eine Depression münden können.
Erste Anlaufstelle für Betroffene ist sicherlich der Hausarzt, der als Lotse für die Abschätzung und weitere Behandlung dient; im Zweifel ist auch eine fachärztliche Abklärung ratsam, hier entwickelten sich in der letzten Zeit deutschlandweit spezielle Post-Covid-Ambulanzen. In einem weiteren Schritt kann auch eine ambulante oder stationäre Rehabilitation angesetzt werden, auch hier gibt es bereits spezialisierte Kliniken. Spannend ist auch die Entwicklung der Selbsthilfegruppen: Deutschlandweit liegt die Zahl der Post-Covid-Selbsthilfegruppen bereits bei knapp 70, im Allgäu gibt es bisher keine, im Nachbarlandkreis Weilheim-Schongau hat eine PCS-Selbsthilfegruppe im Februar 2022 ihre Arbeit aufgenommen.
Bei allen Fragen rund um körperliche Aktivität zur Behandlung des PCS stehen wir im Diagnostikzentrum gerne zur Verfügung.

Jan 16, 2022 | Medizin/ Wissenschaft
Wann wird der gestörte Schlaf zur Schlafstörung, die zumindest im Auge behalten oder gar behandelt werden muss? Zunächst sollte die Beeinträchtigung des Schlafs betrachtet werden: Macht das Einschlafen Mühe? Ist das Durchschlafen gestört? Oder ist es ein Früherwachen, bei dem der Betroffene deutlich zu früh am Morgen erwacht und bis zur eigentlichen Aufstehzeit nicht mehr einschläft? Grundsätzlich kann man immer dann von einer Schlafstörung sprechen, wenn mit dem gestörten Schlaf ein Leidensdruck ausgelöst wird und/oder verstärkt Tagesmüdigkeit auftritt, die Einfluss auf sonstige Aktivitäten nimmt.
Die Schlafzeit isoliert zu betrachten macht keinen Sinn, denn 5 Stunden qualitativ hochwertigen Schlafes können wertvoller sein als 8 Stunden gestörter und somit wenig erholsamer bzw. gering regenerativer Schlaf. Doch wie viel Schlaf braucht der Mensch? Das lässt sich natürlich (wie bei so vielen Dingen) nicht pauschal sagen, denn das individuelle Schlafbedürfnis hängt von vielen Faktoren ab: Entscheidend ist Dein Alltag und Stresslevel, dann natürlich die Schlafqualität (je besser, desto weniger brauchst Du), Deine Ernährungsgewohnheiten und zuletzt auch Dein Training. Je härter und umfangreicher Du trainierst, desto mehr Ruhe, Erholung und Regeneration benötigt Dein Körper in der Nacht.
Gleichzeitig ist es wichtig, wie lange die Schlafstörung anhält: Eine vorübergehende Schlafstörung mit einer Dauer von wenigen Tagen kennen sicherlich die meisten von uns. Ausgelöst werden sie häufig durch Anspannungssituationen wie z.B. eine bevorstehende Prüfung; kaum ist das Ereignis vorbei, regelt sich der Schlaf wieder von selbst ein. Lästiger sind sogenannte „kurzzeitige Schlafstörungen“, die zumindest ein bis mehrere Wochen anhalten. Oft spielen seelische Belastungssituationen eine Rolle oder Krankheitszustände, die im Auge behalten werden müssen, wenn sie den Schlaf negativ beeinträchtigen. Die chronische Schlafstörung dauert dann mehrere Wochen, Monate oder gar Jahre an; deren Behandlung gehört in professionelle Hand. Problematisch hierbei: Oft werden wahllos nur Schlafmittel genommen, die bis zum Missbrauch der Medikamente führen; das ist der falsche Weg und führt nicht zu einer Besserung, oft sogar zu einer Verschlechterung.
Unser Tipp: Pflege für ein gutes Einschlafverhalten Rituale!
Solche Rituale können übliche Dinge sein wie Zähneputzen, Eincremen, Selbstmassage oder ein paar Dehnübungen. Bereits Dich mental auf Ruhe vor, indem Du den vergangenen Tag gedanklich rekapitulieren lässt. Meide Handy, PC/Bildschirm oder Fernseher, denn die Blautöne/-reize dieser Medien lassen Dich schlechter einschlafen, v.a. wenn Du eh schon Schwierigkeiten mit dem Einschlafen hast. Wenn Du nachts aufwachst und das „Kopfkino“ angeht, dann steh auf und widme Dich einer Tätigkeit (lesen, etwas schreiben, Hausarbeit), bis Du wieder müde wirst, anstatt Dich im Bett zu wälzen und darauf zu warten, wieder einzuschlafen. Liegst Du dann doch des nächtens wach und kannst nicht schlafen, so gönne Dir einen kalten Kniegus. Danach wirst Du uns erst einmal verfluchen, wenn Du hellwach im Bett liegst. Doch kaum hast Du diesen Gedanken beendet, wirst Du schon eingeschlafen sein, denn der Engstellung der Blutgefäße durch den Kaltreiz an den Beinen folgt eine Weitstellung der Gefäße mit vermehrter Durchblutung der Beine; dadurch wird dem Hirn Blut entzogen, wodurch das Einschlafen erleichtert wird.
Bei Früherwachen nutzt Du die Gunst der Stunde und machst eine Bewegungseinheit in die aufgehende Sonne, sei´s walkend, joggend oder radelnd. Du wirst sehen, wie energetisch geladen Du in den Alltag und an Deine bevorstehenden Aufgaben gehst. Und wenn Du mittags ein Tief hast, dann gönne Dir ein „Power-Nap“ zur Mittagsstunde. Dieser sollte kurz sein, maximal 30 min dauern. Denn so fällst Du nicht in den Tiefschlaf und bist wieder fit für die Aufgaben des Nachmittags.
In der kommenden Nacht wirst Du wieder wunderbar schlafen …
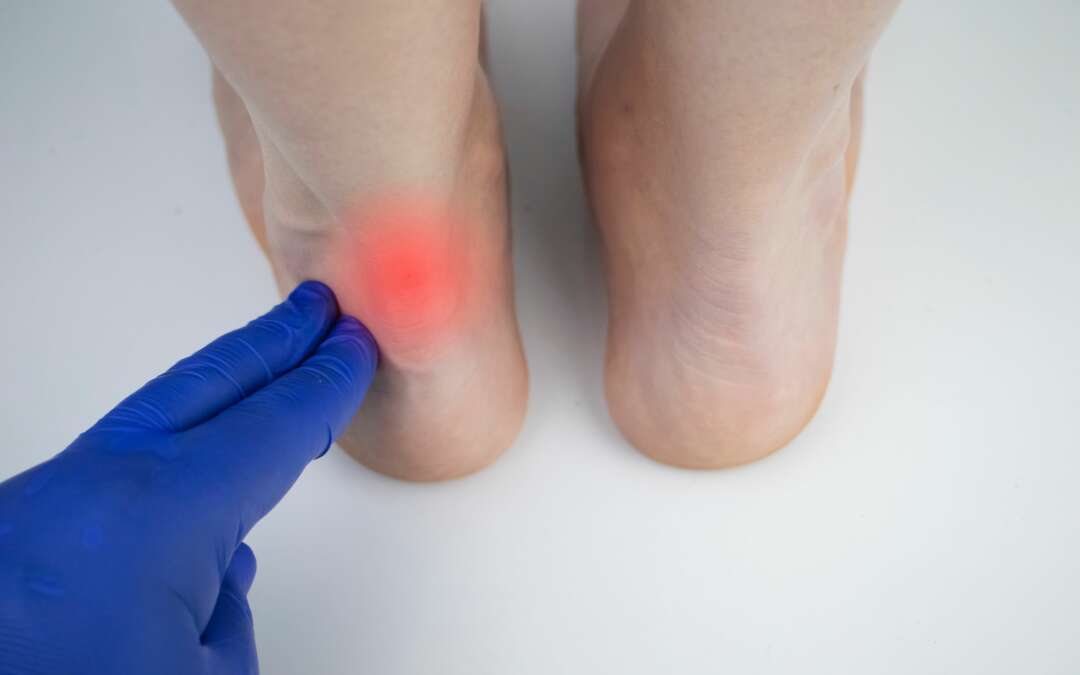
Dez 12, 2021 | Medizin/ Wissenschaft
Achillessehnenbeschwerden kommen oft schleichend, sie entstehen meist durch zu viel Sport. Doch Vorsicht: Deswegen dürfen diese Beschwerden nicht verharmlost werden, denn die Achillessehne kann bei falscher Behandlung, chronischem Verlauf und ständiger Entzündung auch reißen.
Die Symptome bei der akuten Achillessehnenentzündung, der sogenannten Tendopathie, ist ein diffuser teils stechender Schmerz oder Druckschmerz an verschiedenen Stellen der Sehne, meist in Fersennähe. Häufig ist dadurch auch die Beweglichkeit des Sprunggelenks eingeschränkt. Bei Entzündungen kommt es zu Überwärmung und Rötung. Hier können zunächst lokale Kälteanwendungen helfen, die Schmerzen zu reduzieren. Eine akut entzündete Achillessehne benötigt 6-8 Wochen, bis sie wieder voll belastbar ist. Sollten die Beschwerden nicht abklingen, so ist dringend ein Arzt / Orthopäde aufzusuchen. Denn dann besteht die Gefahr der Chronifizierung der Entzündung.
Die Achillessehne wird bei der chronischen Tendopathie weniger stabil, da die geschädigten Sehnenfasern durch weniger belastbares Narbengewebe ersetzt werden. Zudem können kleine Gefäße und Nervenfasern in die Sehne einwachsen. Nicht selten lassen sich Knoten entlang der Achillessehne tasten; das ist vernarbtes Gewebe, das bei Dehnung gegen die Sehne reibt. Um all das zu vermeiden, gilt es, die Entzündung im Bereich der Achillessehne schnell in den Griff zu bekommen und eine Chronifizierung der Beschwerden zu vermeiden.
Um eine Entzündung schnell zu lindern, kann Cortison gespritzt werden, dies jedoch nur bei speziellen Beschwerdebildern. Cortison ist ein äußerst potentes Medikament bei Entzündungen, doch der Nachteil dabei ist, dass der Erfolg oft nur wenige Wochen anhält, zudem kann Cortison die Qualität des Sehnengewebes nachteilig beeinflussen. Es kann „zu einer Verschlechterung der Durchblutungssituation der Sehne kommen, wenn man das Cortison zu knapp an die Sehne oder sogar in die Sehne spritzt – und damit zum Absterben von mikroskopisch kleinen Sehnenanteilen, wodurch die Wahrscheinlichkeit eines späteren Achillessehnenrisses deutlich steigt“, so Prof. Gäbler1.
Vor allem ambitionierte Freizeitläufer klagen über Achillessehnenbeschwerden.
In früheren Jahren war beim Freizeitläufer vornehmlich das Knie die Schwachstelle, durch besser gedämpfte Laufschuhe haben sich diese Problematiken deutlich verringert. Da der Laufschuh aber durch die bessere Dämpfung labiler im Bereich Führung und Stabilisierung wird, manifestierten sich mehr Probleme im Bereich der Achillessehne. Wie viele Läufer von der von Ärzten genannten „Achillodynie“ betroffen sind, sollte eine Online-Befragung beim Köln Marathon (1.236 Läufer und Läuferinnen) klären. Insgesamt gaben 19% der Befragten Achillessehnenbeschwerden an; dieses Problemfeld scheint deswegen an Bedeutung zu gewinnen. Am häufigsten waren Freizeitläufer mit einem wöchentlichen Aufwand von 3-4 Laufstunden bzw. 30-40 Wochenkilometern betroffen, eine Häufung tritt zudem mit einer Lauferfahrung von 3 Jahren auf. Auch sind besonders ältere Läufer betroffen. Nur 8 % der betroffenen Läufer sucht einen Arzt auf, 36 % davon sind unzufrieden mit der Beratung. „Neben den orthopädischen Untersuchungsergebnissen“, so die Studienleiter, „sind Alter und Trainingserfahrung im besonderen Maße in ein individuelles Behandlungskonzept einzubinden.“
Meist fängt es unspektakulär an, die ersten Symptome werden ignoriert, bis der Schmerz zu- und die Leistungsfähigkeit deutlich abnehmen. Die Achillessehne an sich ist unempfindlich, dennoch verträgt sie nicht allzu lang andauernde unphysiologische oder hochbelastende Bewegungen. Rund 30% aller Ausdauersportler kennen dieses Problem. Beim Radsportler und vor allem beim Läufer fallen die Beschwerden an der Achillessehne besonders ins Gewicht. Als Ursache werden unterschiedliche Mechanismen wie eine vermehrte Belastung bei Skelettfehlstellungen, Trainingsfehler, inadäquates Schuhwerk (auch beim Radfahren wichtig!) sowie externe Einflüsse verantwortlich gemacht. An Sport ist zunächst nicht mehr zu denken – doch was tun?
Eine gute Diagnose ist das „A und O“.
Die Entzündung der Sehne bzw. des Begleitgewebes äußert sich in der Regel mit belastungsabhängig zunehmenden Beschwerden und einer teils nicht unerheblichen Schwellneigung. Die Schmerzen können ein stechender Druckschmerz am Übergang der Sehne zum Knochen (sog. Tendinosen) oder ein meist massiver lokaler Druckschmerz bei einer sog. „Bursitis“ (Schleimbeutelentzündung) sein. In jedem Fall sollte unbedingt ein Arzt aufgesucht werden, damit die richtige Behandlung zeitnah eingeleitet wird. Je schneller die Reizung angegangen wird, desto schneller kann wieder Sport betrieben werden.
Bezüglich der Trainingssteuerung ist eine vorübergehende Reduktion der Laufintensitäten und -dauer indiziert. Alternative Belastungsformen wie Aquajogging oder Radfahren können in aller Regel weiter durchgeführt werden. Sind die Beschwerden allerdings länger als sechs Monate vorhanden, sollte unbedingt nochmals ein Arzt aufgesucht werden. Doch bevor es soweit kommt, achte auf Deinen Körper: Keine Achillessehne wird über Nacht heiß, rot und dick, die Schmerzen kommen meistens nicht von jetzt auf sofort. Es handelt sich meist um einen schleichenden Prozess.

Jul 19, 2021 | Medizin/ Wissenschaft
„Wer sich zu 35 Prozent von Fett ernährt, hat ein niedrigeres Sterblichkeitsrisiko als jene, die weniger Fett konsumieren“,
beginnt das Ärzteblatt den Artikel, in dem es um neue Richtlinien der Deutschen Gesellschaft für Ernährung ging. Doch hat sich an deren Empfehlungen wirklich etwas verändert? Hat das Kohlenhydratdogma der DGE nun endlich ein Ende?
Eine fettbewusste Ernährung zu favorisieren ist nicht erst eine Erscheinung der letzten Jahre oder gar Jahrzehnte. „Bereits 1969 löste William Banting eine ganz Europa erfassende Diätwelle mit seiner deutlich kohlenhydratarmen Kost aus“, beginnt Dr. Purucker. Fast 100 Jahre später griff Atkins dieses Ernährungskonzept wieder auf und erreichte damals eine enorme Medienpräsenz. Es war anfangs wissenschaftlich verpönt wegen angeblich ungünstiger Wirkungen auf den Cholesterinstoffwechsel. „Anfang dieses Jahrtausends lieferten dann aber mehrere kontrollierte Studien den Nachweis, dass kohlenhydratreduzierte Kost nicht nur wirksam und unbedenklich, sondern sogar günstig hinsichtlich kardiovaskulärer Risikofaktoren des Fett- und Glukosestoffwechsels sind.“ so Purucker weiter.
Und was macht die DGE: Zumindest haben sie 2017 die Warnung vor einem erhöhten Risiko für Übergewicht durch Fett beziehungsweise für Herz-Kreislauferkrankungen durch gesättigte Fettsäuren gestrichen. Was sich aber nicht geändert hat war der Kohlenhydratanteil von mehr als 50 %. Das bringt Fachärzte wie Dr. Schätzler in Rage: „Die Deutsche Gesellschaft für Ernährung (DGE) sollte mit ihrem bisherigen ‚Fettaugen-Zählen‘ bzw. ihren Low-Fat- und High-Carb-Strategien, welche sie entgegen allen Low-Carb- und High-Fat-Experten-Voten (stellvertretend Prof. Nicolai Worm) nahezu postfaktisch mit Vehemenz vertreten hatte, zunächst einmal herbe Selbstkritik leisten. Denn dass die DGE mit ihren 10-Punkte-Regeln auf einen fahrenden Zug aufspringen, zugleich bei PURE-Detailkritik aber punkten will, spricht für fehlende Einsicht und Reflexionsfähigkeit bei gleichzeitig unangemessener Selbstüberschätzung.“
In der bisherigen Ernährungsmedizin werden (vorgegeben von der DGE und den Fachgesellschaften) 15-20 % Eiweiß, 25 bis maximal 30 % Fett und 55-60 % Kohlenhydrate empfohlen. Doch diese Nährstoffempfehlungen werfen einige Fragen auf: Die Amerikaner haben es unlängst geschafft, systematisch die Fette in ihren Lebensmitteln zu reduzieren. Massenhaft waren dort in den Discountern fettreduzierte und teilweise Lebensmittel ohne Fettgehalt zu finden. Und in welchem Land fanden wir die größte Anzahl an fettleibigen Menschen? Doch hier findet bereits ein Umdenken statt.
Der Urzeitmensch ernährte sich zu mageren Zeiten vorwiegend von Beeren, Pilzen, Zellulose (genießbaren Grünfutter) und Wurzeln. Wenn er einmal ein Säugetier erlegte, konnte er teils große Mengen an Fleisch verzehren. 30 Kilometer Bewegung täglich zum Sammeln und Jagen waren in diesen Zeiten normal. Erst als der Mensch sesshaft wurde und begann, Getreide anzubauen, wurde die Kost kohlenhydratreicher und der Alltag bewegungsärmer. Zu dieser Zeit finden sich die ersten Statuen beleibter Menschen. Bis in die Nachkriegszeit des ersten Weltkrieges war es keine Selbstverständlichkeit, immer ausreichend Essen zu bekommen. Da Kartoffel und Getreide und somit Brot billig waren und eine gute Sättigung beschwerten, waren die Kohlenhydrate bis in die Nachkriegszeit eine wichtige Mahlzeit; zudem gaben Kohlenhydrate Energie für den schweren arbeitsreichen Alltag. Doch wie sieht es im 21. Jahrhundert aus, wo der Gang zum Kopierer schon zum Highlight der täglichen Bewegung wird? Kann der Körper mit diesem Übermaß an Kohlenhydraten fertig werden?
Was macht die Lebensmittelindustrie heute mit den fettreduzierten Produkten, die nach nichts mehr schmecken?
Sie reichern diese häufig mit Zucker an. Wirft sich da nicht die Frage auf, ob wir unsere Aufmerksamkeit – wenn es um Gewichtsreduktion, Fettstoffwechsel und Gesundheit geht – nicht stärker auf die Kohlenhydrate richten sollten? Soll der Mensch mit Zuckerkrankheit (= Diabetes) weiterhin viele Kohlenhydrate essen, also den Zucker, der ihn krank gemacht hat?
Warum wenig Kohlenhydrate?
Der menschliche Körper ist stets bestrebt, seinen Blutzuckerspiegel auf einem möglichst konstanten Niveau zu halten. Normalniveau ist dabei 80-110 mg/dl. Kommt es durch eine Kohlenhydratzufuhr zu einem Überzucker, so reagiert die Bauchspeicheldrüse mit vermehrter Insulinproduktion, um die Kohlenhydrate zur Muskulatur zu transportieren oder in Fette umzuwandeln und zu deponieren. Zu hoher Zucker geht einher mit Konzentrationsstörungen, Müdigkeit und Leistungsabfall. Extrem zu hoher Zucker kann lebensbedrohlich sein (Sog. Hyperglykämie, Zuckerkoma). Zu niedriger Zucker hat in etwa dieselben Symptome. Nur reagiert der Mensch mit Hunger, bei extremem Blutzuckerabfall mit Heißhunger, die Alarmglocken schrillen! Auch ein zu niedriger Zucker kann lebensbedrohlich werden. Sollen wir jetzt wirklich einen Kohlenhydratanteil von 55 % verzehren und dabei den Körper aus seinem Blutzucker-Gleichgewicht bringen, indem wir die Insulinproduktion massiv anschieben?
In einer gesunden Ernährungsstrategie geht es letztendlich darum, Blutzucker- und somit Insulinspitzen zu vermeiden. Das erreicht man nur mit einer Senkung der Kohlenhydratmenge. Spannend dabei: Ein wesentlicher und wichtiger Aspekt der Low-Carb-Ernährung ist die automatische Reduktion der aufgenommenen Kalorienmenge, die durch ein anhaltenderes Sättigungsgefühl kommt. Isst man viel Kohlenhydrate (egal in welcher Form, also langkettig oder kurzkettig), so folgt der Blutzuckerspitze und der überschießenden Insulinfreisetzung nach dem Mittagessen ein Unterzucker, der Lust auf Kaffee und Kuchen macht. Gleiches Spiel wiederholt sich, dem Überzucker im Blut infolge des Kuchens / Stückchens zum Kaffee folgt ein Unterzucker mit mächtig Hunger am Abend. Hier eine kräftige Brotzeit, und nochmals springt die Insulinpumpe an, dessen erhöhter Spiegel dafür sorgt, dass die Fette über die Nacht hinweg in die Depots (Bauch und Hüfte) eingelagert werden. Und die längst überholte Empfehlung, 4-6 Mahlzeiten am Tag zu essen, heizt diesen Mechanismus zusätzlich an.

Jun 6, 2021 | Medizin/ Wissenschaft
In der nationalen Versorgungsleitlinie für Typ-2 Diabetes seht es eindeutig: Vor Beginn einer medikamentösen Therapie sollte eine Schulung, Ernährungstherapie und eine Steigerung der körperlichen Aktivität erfolgen. Die Chancen einer Verbesserung des Diabetes mellitus Typ 2 sind in diesen Bereichen enorm. Erst wenn diese Maßnahmen erfolglos bleiben, soll mit der Einnahme von Antidiabetika (in aller Regel Metformin) begonnen werden. Warum wird dann aber oft und schnell medikamentös behandelt? Es ist meist schwer und vor allem zeitaufwendig, Menschen mit Typ-2 Diabetes zu einer nachhaltigen Änderung des Lebensstils zu bewegen. Es sind gewohnte Verhaltensmuster, die verändert werden müssen, weg von einem inaktiven Lebensstil hin zu einem bewegten Leben, weg von Süßigkeiten hin zu einer gesunden Ernährung mit viel Gemüse.
Schafft der Diabetiker diesen Wandel, so ist der Typ-2 Diabetes praktisch heilbar.
Das zeigen inzwischen einige Studien. Medikamente können reduziert oder gar komplett abgesetzt werden. Eine Reduktion des Körpergewichts hin zu einem normalen Body Mass Index ist möglich und erreichbar. Eine gute Fitness und Leistungsfähigkeit lässt sich in absehbarer Zeit mit einem gesunden Bewegungsprogramm erreichen. Natürlich bedarf es einer fachlich guten Anleitung, denn wenn die Bewegung nicht richtig dosiert wird, so zeigt auch das „Medikament Sport“ seine Nebenwirkungen, sei es in muskulären Problemen oder Beschwerden im Bereich des passiven Bewegungsapparats (Sehnen, Bänder, Gelenke). Es sollte dringend vermeiden werden, dass der nach vielen Jahren inaktive Mensch beim Einstieg in einer sportliche Aktivität Frustrationserlebnisse sammelt und so schnell wieder in die Inaktivität verfällt. Schafft er aber den Einstieg in ein aktives Leben, so wird er schnell merken, wie gut ihm das bekommt, er wird Freude an Bewegung und Lust auf Aktivität entwickeln.
Dann ist der Grundstein dafür gelegt, dass er langfristig aktiv bleibt.
Gleichzeitig ist eine professionelle Begleitung im Bereich der Ernährung wichtig. Es sind zumeist nicht radikale Ernährungsumstellungen, die erforderlich sind, sondern kleine Bausteine, die nach und nach verändert werden und so nachhaltig zum Erfolg führen. Wie dies von statten gehen kann, erfährst Du an unserer Auftaktveranstaltung am Mittwoch, den 14. Juli um 15.00 Uhr, mit dem in der Diabetes-Behandlung erfahrenem Mediziner Dr. Peter Heilmeyer. Nach dieser Veranstaltung beginnen wir unser Jahresprogramm „dem Diabetes davonlaufen“. Wir betreuen Typ-2 Diabetiker über ein Jahr lang betreuen und sorgen dafür, dass die Teilnehmer einen aktiven und gesunden Lebensstil entwickeln.






